Vergrößerung der Prostata, benigne Prostatahyperplasie (BPH)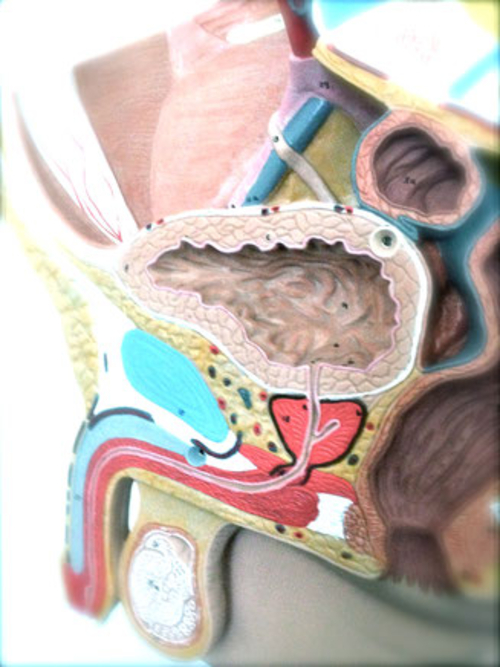 Die gutartige Vergrößerung der Prostata ist eine häufige Erkrankung des Mannes in der zweiten Lebenshälfte und betrifft mit zunehmendem Alter nahezu jeden. Man spricht von einer benignen Prostatahyperplasie oder BPH, im Gegensatz zu einem Prostatakrebs (Karzinom), da das Wachstum bei der BPH nicht maligne, also zerstörend und organüberschreitend ist, sondern sich lediglich die Größe des Organs langsam ausdehnt. Dabei drückt das vergrößerte Gewebe aber auf die Harnröhre, die durch die Prostata hindurch zieht und auch in Richtung des Blasenbodens. Daraus entstehen die typischen Probleme rund um das Wasserlassen (engl. lower urinary tract symptoms oder LUTS), von denen betroffene Patienten häufig als erstes eine verlängerte Dauer des Wasserlassens bei schwächer werdendem Harnstrahl wahrnehmen. Man unterscheidet aber noch weitere Symptome: Obstruktive Beschwerden:
Irritative Beschwerden:
Darüberhinaus kann eine Prostatavergrößerung (BPH) auch zur einer Erektionsschwäche (=erektile Dysfunktion) führen bzw. diese verstärken. Letztlich kann eine unbehandelte Prostatavergrößerung auch zu dauerhaften Schädigungen und Komplikationen führen wie ein bleibender Umbau der Blasenwand mit Aussackungen (Divertikel), ständig vermehrte Rest-Füllung der Blase, eine Überlaufblase und auch Nierenstauung bis hin zu Nierenversagen. Wichtig in der Diagnosestellung ist die Abgrenzung zum Prostatakrebs, der ähnliche Beschwerden verursachen kann, aber durch sein späteres organüberschreitendes und dann ggf. auch metastasierendes Wachstum unbehandelt tödlich verlaufen kann. Weiterhin ist es wichtig, das bestehende Ausmaß der gutartigen Vergrößerung und der daraus resultierenden Beschwerden zu erfassen, um dann die richtige Therapie einzuleiten. Dabei gilt in der Regel als erster Schritt eine medikamtenöse Therapie mit pflanzlichen oder synthetischen Medikamenten, da hierdurch bei einer Vielzahl von Patienten subjektiv wie auch messbar objektiv eine deutliche Erleichterung der Beschwerden erreicht werden kann. Die Operation ist fast immer erst ein zweiter Schritt bei erneuter Verschlechterung der Beschwerden trotz Medikamente. Hier gibt es mittlerweile eine Vielzahl von Operationstechniken mit entsprechenden Vor- und Nachteilen, die meisten heutzutage aber minimal-invasiv. Prostatakarzinom - Prostatakrebs Das Prostatakarzinom ist der mit Abstand häufigste bösartige urologische Tumor. Ein Viertel aller diagnostizierten Krebserkankungen in Deutschland - das enspricht etwa 68.000 neu erkrankten Männern pro Jahr - fallen alleine auf diesen Tumor zurück. Gleichzeitig wissen wir aber heute, dass nicht jedes Prostatakarzinom zwingend eine Bedrohung für das Überleben darstellt und folglich auch nicht immer diagnostiziert oder behandelt werden müsste. In diesem schwierigen Spannungsfeld zwischen lebensbedrohlicher Krebserkrankung einerseits und Überdiagnose und -therapie andererseits ist es deshalb wichtig, eine fundierte Erfahrung und Expertise in der Diagnose, Therapie und Nachsorge dieses Malignoms nutzen zu können. Die von den gesetzlichen Kassen erstattete Krebs-Früherkennung sieht für Männer ab 45 Jahren lediglich die Abtastung der Genitalien, der dazu gehörigen Lymphknoten in der Leiste und die Abtastung der Prostata vom Enddarm aus vor. Eine hochauflösende Ultraschall-Untersuchung der Prostata (TRUS) oder die Bestimmung des Prostata-spezifischen Antigens (PSA) werden nicht übernommen und müssen bei gesetzlich Versicherten i.d.R. direkt mit dem Patienten abgerechnet werden (s.u. iGeL-Leistungen). Dabei ist der Nutzen des PSA-Wertes zunehmend belegt: Eine Auswertung der beiden größten PSA-Studien in den USA und Europa mit zusammen über 230.000 Patienten zeigt, dass durch die Vorsorge mit regelmäßiger PSA-Wert Bestimmung das Risiko, an einem Prostatakrebs zu sterben, um 25-32% gesenkt wird im Vergleich zu Patienten ohne PSA-Screening (Tsodikov et al. 2017 Ann Int Med). Doch gerade der PSA-Wert kann in seiner Aussagekraft nur dann eine sinnvolle Ergänzung sein, wenn die Interpretation des Wertes, seine Entwicklung über die Zeit/Dynamik und mögliche Ursachen für eine Erhöhung sorgfältig und mit entsprechender urologischer Erfahrung interpretiert werden. Prof. Dr. Rosenhammer und Dr. Lermer informieren Sie gerne über den Nutzen, aber auch mögliche Nachteile der PSA-Bestimmung und beraten Sie bzgl. einer individuell erweiterten Vorsorgeuntersuchung über die limitierten Grenzen der GKV-erstatteten Maßnahmen hinaus. Lesen Sie hier einen Artikel aus dem Deutschen Ärzteblatt über den PSA-Wert, Studienlage, das aktuelle Umdenken in seiner Bewertung und warum dieser Wert womöglich doch auch von den gesetzlichen Kassen erstattet werden könnte. Die Diagnose eines Prostatakarzinom erfolgt trotz aller Fortschritte in der Bildgebung nach wie vor mittels Biopsie, da dies die einzige Möglichkeit ist, am Gewebe das Vorliegen eines bösartigen Tumors zu beweisen. Diese Biopsie wird in unserer Praxis in örtlicher Betäubung und unter Antibiotika-Schutz durchgeführt. Bitte teilen Sie uns mit, ob bei Ihnen Allergien vorliegen und ob Sie im letzten halben Jahr eine Therapie mit Antibiotika erhalten haben. Um eine korrekte Position der Biopsie-Entnahmestellen sicherzustellen, verwenden wir einen modernen, hochauflösenden Ultraschall mit Computer-gestützer Biopsieführung. Die so entnommenen Proben werden dann zur Pathologie eingesendet und ein Termin zur Besprechung des Ergebnisses mit Ihnen vereinbart. Hier erfolgt dann auch die Beratung über die verschiedenen Therapiemöglichkeiten, falls tatsächlich ein Tumor gefunden wurde. Dabei sind diese enorm von der Art und Ausbreitung des gefundenen Tumors einerseits und Ihren persönlichen Lebensumständen und Begleiterkrankungen andererseits abhängig. Bei Patienten, bei denen bereits ein Prostatakarzinom diagnostiziert und ggf. auch operiert oder bestrahlt wurde, wird generell eine Nachsorge empfohlen. Auch hier ist es in höchstem Maße sinnvoll, die Maßnahmen und Untersuchungen an das jeweilige Risiko- und Tumorstadium und etwaige Beschwerden anzupassen. Für Patienten mit Prostatakarzinomen, die bereits fortgeschritten sind und/oder Metastasen im Körper gebildet haben, bestand bis vor einigen Jahren nur die Möglichkeit der Hormonentzugstherapie. Erfreulicherweise erlebte auch dieses Feld der Urologie die letzten Jahre eine regelrechte Revolution und es gibt heute eine Vielzahl von möglichen Behandlungsstrategien und Wirkstoffen. Für weitere Informationen empfehlen wir Ihnen die Patienten Leitlinien der Deutschen Krebsgesellschaft. Diese werden sehr aufwändig und basierend auf intensiver, neutraler Recherche aller relevanten wissenschaftlichen Daten regelmäßig erneuert. Die Daten und Empfehlungen werden bewusst für Nicht-Mediziner formuliert und sind damit klar verständlich. Hier geht es zu den Patienten-Leitlinien Prostatakarzinom. Urothelkarzinom - Blasenkrebs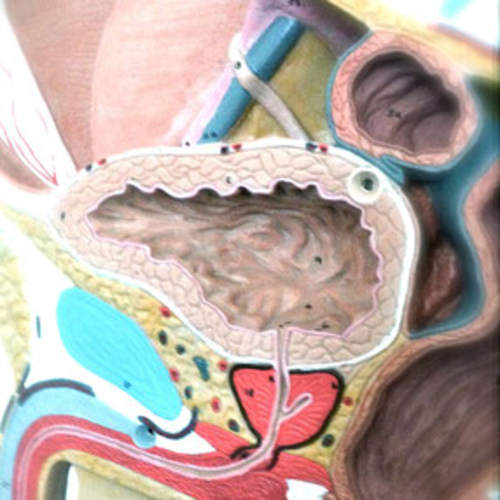 Urothelkarzinome sind bösartige Geschwülste, die sich aus der Schleimhaut der Blase entwickeln. Da diese Schleimhaut auch im Nierenbecken und im Harnleiter vorkommt, kann es auch an diesen Stellen zu solchen Tumoren kommen. Als Hauptrisikofaktor für die Entstehung von Urothelkarzinomen gilt das Rauchen, da die im Rauch enthaltenen Giftstoffe zum Teil über den Urin ausgeschieden werden und dann auf die Schleimhaut des Harntraktes einwirken. Typische Symptome sind eine nicht schmerzhafte Blutbeimengung im Urin oder auch ein übersteigerter Harndrang wie bei einer Blasenentzündung. Hier muss unbedingt eine Abklärung erfolgen, da dieses Warnsignal ernst genommen werden muss. Die meisten Urothelkarzinome (ca. 70%) sind nämlich zum Zeitpunkt der Diagnose noch oberflächlich. In diesem frühen Stadium ist die Therapie noch verhältnismäßig wenig invasiv. Neben Urinuntersuchung und Ultraschall wird ein Blasentumor letztlich per Blasenspiegelung festgestellt. In unserer Praxis verwenden wir hierfür eine hochauflösende ("HD") Video-Endoskopie, um eine optimale Beurteilung der Blase zu ermöglichen. Auch Röntgenuntersuchungen können eine Rolle in der Diagnose spielen, vor allem wenn es sich um ein Urothelkarzinom des Nierenbeckens oder des Harnleiters handelt. Als nächster Schritt muss dann in einer kleinen, stationären Operation der Blasentumor mittels einer Blasenspiegelung und per Elektroschlinge abgetragen (TUR Blase) und zur Untersuchung durch den Pathologen eingeschickt werden. Diese Untersuchung entscheidet letztlich dann über die weiteren Therapien, wobei hier die Spannbreite von regelmäßigen Kontrollen per Blasenspiegleungen bis hin zur zum Glück seltener notwendigen vollständigen Entfernung der Blase reicht. Dabei ist es enorm wichtig, diese weiteren Maßnahmen sehr genau auf das Tumorstadium und die Vorbefunde und damit das Risiko für den Patienten anzupassen. Für weitere Informationen empfehlen wir Ihnen die Patienten Leitlinien der Deutschen Krebsgesellschaft. Diese werden sehr aufwändig und basierend auf intensiver, neutraler Recherche aller relevanten wissenschaftlichen Daten regelmäßig erneuert. Die Daten und Empfehlungen werden bewusst für Nicht-Mediziner formuliert und sind damit klar verständlich. Hier geht es zu den Patienten Leitlinien Blasenkrebs
Nierenzellkarzinom - Nierenkrebs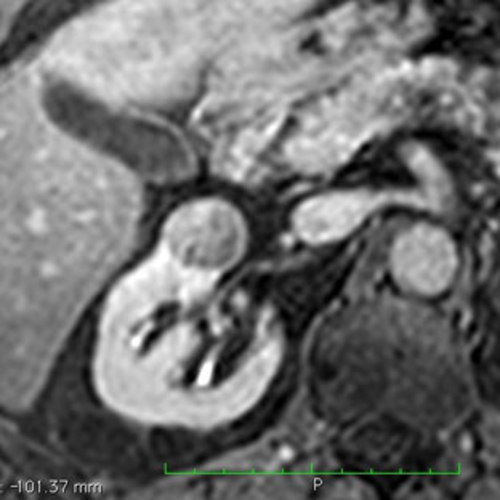 Nierenzellkarzinome sind bösartige Tumore, die vom Funktionsgewebe der Nieren ausgehen. Anders als z.B. die Tumore des Nierenbeckens, die früh mit Blut im Urin auffällig werden können, sind Nierentumore lange Zeit asymptomatisch - also werden nicht bemerkt, da sie keine Beschwerden bereiten. Über 80% aller Nierentumore werden heutzutage im Rahmen von Ultraschalluntersuchungen oder zufällig in einer CT- oder MRT Untersuchung diagnostiziert. Dabei gibt es aber häufig keine Möglichkeit, gut- und bösartige Tumore der Niere sicher zu unterscheiden. Erfreulicherweise hat in den letzten Jahre auch der Anteil an Tumoren der Niere zugenommen, die der kleinsten Kategorie zuzuordnen sind (T1). Gerade bei diesen Befunden lässt sich häufig eine Operation so durchführen, dass nur der Tumor aus der Niere entfernt wird, die Niere aber belassen werden kann. Wichtig nach Operation eines Nierenkrebses ist, dass eine Risiko-angepasste Nachsorge konsequent durchgeführt wird, da es für diesen Tumor typisch ist, auch nach mehreren Jahren wieder aufzutreten. Sollte es zu einem Wiederauftreten des Nierentumors kommen, muss sehr intensiv das weitere Vorgehen geplant werden. Erfreulicherweise haben sich in den letzten Jahren geradezu revolutionäre Änderungen auf diesem Gebiet ergeben, die jedoch aufgrund der Vielzahl von Möglichkeiten sehr schwer zu überblicken sind. Für weitere Informationen empfehlen wir Ihnen die Patienten Leitlinien der Deutschen Krebsgesellschaft. Diese werden sehr aufwändig und basierend auf intensiver, neutraler Recherche aller relevanten wissenschaftlichen Daten regelmäßig erneuert. Die Daten und Empfehlungen werden bewusst für Nicht-Mediziner formuliert und sind damit klar verständlich. NierensteineNierensteine sind in Industrieländern eine Volkskrankheit und etwa jeder 20. Mensch wird in unserer Gesellschaft im Laufe seines Lebens einen Nierenstein entwickeln. Leider ist die Rate an Patienten, die später noch mal einen weiteren Stein entwickeln, mit ca. 50% auch sehr hoch. Die Ursachen für die Bildung von Nierensteinen sind vielfältig, häufig aber eine Kombination aus:
Es gibt auch Spezialfälle, bei denen Stoffwechselerkrankungen, chronische Entzündungen oder Anomalien des Harntraktes zur Steinbildung führen. Symptome von Nierensteinen sind z.T. nur unspezifisch, z.B. gelegentlich leichtes Druckgefühl in der Nierengegend oder minimale Blutbeimengung im Urin. Sehr schmerzhaft sind in der Regel sogenannte Nierenkoliken, bei denen der Stein sich im Harnleiter verkeilt. Der Schmerz wird dabei nicht durch den Stein verursacht sondern der Stein verlegt den Harnabfluss und führt damit zu einem Stau und Druckanstieg in der Niere. Diese Koliken sind typischerweise von einem spitzen, scharfen Schmerz in der Flanke gekennzeichnet, der wellenförmig mal zu- und wieder etwas abnimmt. Im Gegensatz zu z.B. Schmerzen der Wirbelsäule ist der Schmerz fast nie beidseitig und auch häufig besser bei Bewegung. Die Untersuchung und Diagnostik auf Nierensteine beinhaltet neben einer genauen Befragung die Urinuntersuchung, die körperliche Untersuchung und den Ultraschall, der als Mittel der Wahl zur Bildgebung bei Nierensteinen gemäß S2 Leitlinie gilt. Falls nötig wird dann zusätzlich eine Röntgenuntersuchung oder eine CT durchgeführt, um vermutete Steine genauer festzustellen und zu lokalisieren, insbesondere falls eine Operation im weiteren Verlauf erforderlich scheint. Dabei haben beide radiologische Verfahren den Nachteil, dass hierfür Röntgenstrahlen verwendet werden müssen und es somit zu einer Strahlenexposition des Patienten kommt. Aus diesem Grund sollten sie nur eingesetzt werden, wenn hieraus eine therapeutische Konsequenz folgt, oder der Befund im Ultraschall nicht ausreichende Sicherheit bietet. Die strahlungsfreie Kernspinuntersuchung oder MRT hat leider bei Nierensteinen nur einen geringen Stellenwert, da sie Steine nicht gut darstellen kann. Sie kommt nur in speziellen Fällen wie Harnleitersteinen in der Schwangerschaft zum Einsatz. Die Therapie von Harnleitersteinen folgt häufig einem alten urologischen Prinzip: "Saufen und Laufen". Steine bis 4 mm werden in 95% der Fälle spontan innerhalb von 40 Tagen ausgeschieden (Miller et al. 1999 JUrol) und selbst bis zu einer Größe von 1 cm beträgt die Rate an Spontanabgängen noch fast 50% (Preminger et al. 2007 EurUrol). Um diesen Vorgang zu beschleunigen, sollten die Patienten sich viel bewegen, z.B. auch Treppen abwärts laufen, und viel Trinken. Auch heiße Bäder/Duschen können einen positiven Einfluss haben, da sie zur Entspannung der Muskulatur um den Harnleiter führen können. Zudem werden verschiedene Schmerzmittel eingesetzt, um die Koliken erträglich zu machen. Bewährt haben sich hier vor allem die Wirkstoffe Metamizol, Paracetamol und Diclofenac. Sollte es zu keinem spontanen Abgang des Steines kommen, oder in den regelmäßigen Kontrollen eine weitere Komplikation, wie z.B. ein beginnender Infekt oder Anstieg der Nieren-Blutwerte zu sehen sein, muss eine operative Therapie erfolgen. Diese richtet sich u.a. nach Steingröße und Lage des Steins. Sie werden hierzu in unserer Praxis ausführlich beraten und wir werden Ihnen im Falle einer Op auch eine entsprechende Anlaufstelle nennen. Nach einer Op haben viele Patienten noch eine sogenannte DJ-Schiene im Harnleiter einliegen. Diese kann nach Abschluss der Steinbehandlung unproblematisch ambulant in der Praxis entfernt werden. Hier geht es zur Internetseite der S2 Leitlinie Nierensteine Ambulante OperationenWir führen unsere ambulanten Operationen im Ambulanten OP-Zentrum Straubing (AOZ) durch, welches sich im gleichen Gebäude ein Stockwerk über der Urologischen Praxis befindet. Diese kurzen Wege einerseits und das professionelle Umfeld eines multidisziplinären OP-Zentrums andererseits ermöglichen uns, unkompliziert und effektiv Eingriffe in einem Umfeld mit hohem Qualitäts- und Sicherheitsniveau eines eigens hierauf spezialisierten Zentrums anzubieten. Urologie für Frauen und KinderDie Urologie ist ein Fachgebiet, in dem nicht nur wie häufig geglaubt Männer sondern auch Frauen und Kinder behandelt werden. Die Urologie befasst sich neben den Erkrankungen der männlichen Geschlechtsorgane (Prostata, Hoden, Nebenhoden, Penis) mit gutartigen und bösartigen Erkrankungen der ableitenden Harnwege (Nieren, Harnleiter, Blase, Harnröhre). Bei Kindern häufige Probleme sind Einnässen, aber auch andere kinderurologische Krankheitsbilder wie Fehlbildungen der Harnröhre, Nierenbecken-Abgangsengen, Vorhautengen (Phimose) oder Hodenhochstand, sowie wiederkehrende Harnwegsinfekte. Individuelle Gesundheitsleistungen (iGeL) Als Individuelle Gesundheitsleistungen (auch iGeL) werden medizinische Maßnahmen bezeichnet, die gesetzlich versicherte Patienten in der Regel nicht von ihrer Kasse erstattet bekommen, aber gerade in der Urologie einen großen Stellenwert haben. Darunter werden Leistungen zusammengefasst, die nicht im Einheitlichen Bewertungsmaßstab (EBM) aufgeführt oder als Regelversorgung vorgesehen sind und damit auch nicht mit der gesetzlichen Krankenversicherung abgerechnet werden dürfen. Es handelt sich also um zusätzliche Gesundheitsleistungen, die nur auf Wunsch erbracht und nur direkt mit dem Patienten abgerechnet werden können. Wir erachten es als unsere Pflicht, Sie über diese individuellen Gesundheitsleistungen zu informieren. Unsere Praxis konzentriert sich dabei auf nach unserer Einschätzung medizinisch sinnvolle Angebote. Die Kosten/Abrechnung dieser Leistungen erfolgt dabei grundsätzlich immer gemäß der Gebührenordnung für Ärzte (GOÄ). Die gesetzlichen Kassen erstatten als Krebs-Früherkennung von urologischen Tumoren für Männer ab 45 Jahren lediglich folgende Maßnahmen:
Maßnahmen, die urologische Berufsverbände und Fachgesellschaften für medizinisch sinnvoll und/oder notwendig erachten, fallen hier zum Teil vollständig heraus. So wird die Vorsorgeuntersuchungen bei jüngeren Männern (ab 40. Lebensjahr), die aber eine hohe Prostata-Krebs Vorbelastung in der Familie haben, i.d.R. nicht erstattet, obwohl dies z.B. die Europäischen Leitlinien empfehlen. Auch die hochauflösende Ultraschalluntersuchung der Prostata (TRUS), der Nieren und der Blase oder die Bestimmung des Prostata-spezifischen Antigens (PSA) werden als Vorsorgeuntersuchung nicht übernommen. Dabei ist der Nutzen z.B. des PSA-Wertes zunehmend belegt: Eine Auswertung der beiden größten PSA-Studien in den USA und Europa mit zusammen über 230.000 Patienten zeigt, dass durch die Vorsorge mit regelmäßiger PSA-Wert-Bestimmung das Risiko, an einem Prostatakrebs zu sterben, um 25-32% gesenkt wird im Vergleich zu Patienten ohne PSA-Screening (Tsodikov et al. 2017 Ann Int Med). Auch jenseits der reinen Krebsvorsorge gibt es Selbstzahler-Leistungen, die für Patienten in bestimmten Situationen von hohem individuellem Stellenwert sein können. Dazu gehören:
Sprechen Sie uns an. Die Abrechnung der Leistungen erfolgt dabei grundsätzlich nach der Gebührenordnung für Ärzte (GOÄ). Gerne informieren wir Sie über die anfallenden Kosten, die bei den jeweiligen Untersuchungen bzw. der jeweiligen Behandlung entstehen.
|